アントニオ★ユエキ
アントニオ★ユエキ細胞外液補充液はNaClが主成分で、細胞外の水分補充(=循環血漿量の補充)が最大の役割でしたね。普通ブドウ糖は入っておらず、カリウムは入っていたとしても微量です。具体的な使用方法を確認しましょう!
細胞外液補充液が補うものは?
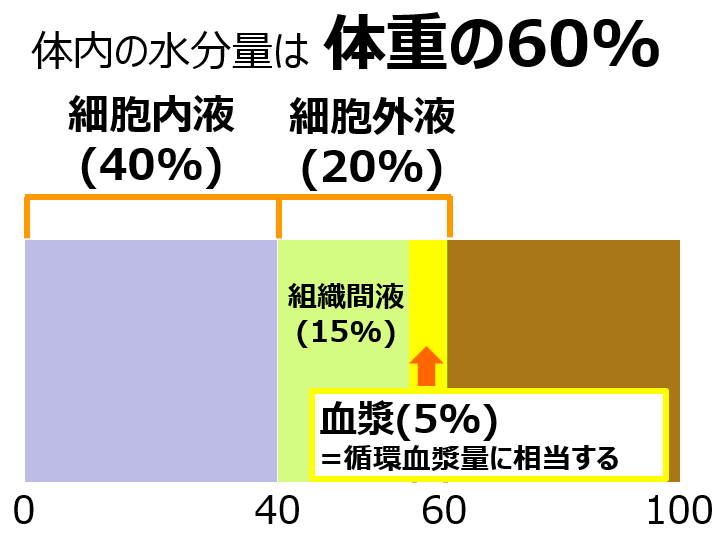

この図のうち、細胞外液補充液は文字通り、細胞外液(血漿+組織間液)を補充するわけですが、私たちが補充したいのは失われた血漿(循環血漿量)です。
- 外科的ストレス:手術、外傷、熱傷など。
- 内科的ストレス:重症敗血症、重症急性膵炎、消化管出血など。
➡出血によって循環血漿量が低下するのは当然ですが、出血以外に、高度ストレス侵襲により急性炎症反応が起こり、高サイトカイン血症により血管透過性が亢進し、血管内から間質へ水分が漏出する機序でも循環血漿量が低下します。
| 晶質液 crystalloid | 生理食塩水 乳酸加リンゲル液 | 血管内には投与した4分の1が残る。 |
| 膠質液 colloid | 5%アルブミン HES製剤 | 理論上、全部血管内に残る。 |
初期輸液の実際は、安価である晶質液が多用されます。理論的には「全部血管内に残ってくれる膠質液、最高!」という気がしますが、アルブミンは血漿分画製剤で高価かつ感染リスクがあること、HES製剤は腎障害や凝固障害のリスクがあること、生存率の改善において膠質液は晶質液に勝るエビデンスが示されていないことから、持続的な投与には使用されず、輸血までのつなぎの立ち位置です。
消化液の喪失も細胞外液補充液で補います!
| 消化液 | 分泌量 (ml/日) | Na mEq/L | K mEq/L | Cl mEq/L | HCO3- mEq/L |
|---|---|---|---|---|---|
| 唾液 | 1500 | 10 | 25 | 10 | 15 |
| 胃液 | 2000 | 70 | 10 | 100 | 0 |
| 胆汁 | 500 | 140 | 5 | 100 | 30 |
| 膵液 | 700 | 140 | 5 | 100 | 70 |
| 腸液 | 3000 | 140 | 10 | 100 | 25 |
| cf.血漿 | 2500 | 140 | 5 | 100 | 27 |



嘔吐、下痢、経鼻胃管・イレウス管からの消化管液の排出分は、乳酸加リンゲル液で補いましょう!
胃液の大量排出は塩酸喪失による低Cl性代謝性アルカローシスに、大量下痢はHCO3-の喪失による代謝性アシドーシスに注意ですよ!
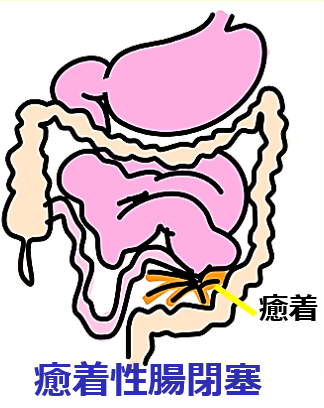

癒着性腸閉塞は、小腸閉塞部位を通過できない胃液・腸液の貯留により、小腸閉塞部位より口側の腸管が連続性に拡張します。拡張腸管の浮腫で腸液の吸収が阻害され、循環血漿量が減少します。
細胞外液補充液の使いかた・代表例



急ぎの使いかたの代表は、ショックですね。
比較的安定した状況下に、維持輸液と組み合わせて使用する代表は、癒着性腸閉塞です。
出血性ショック
輸液方法
外傷初期診療ガイドライン(JATEC)では,出血性ショックに対する初期輸液として,温めた乳酸リンゲル液または酢酸リンゲル液を成人では1L(小児では20ml/kg)を急速投与するよう指導しています。初期輸液後の循環の安定化の有無は次の3つのタイプに分け、治療の方向性を定める目安とされています。
- 安定しない(non-responder):直ちに輸血を開始し緊急の止血術をしなければ救命困難。
- 一過性の安定が得られる(transient responder):初期輸液後に反応し循環が安定した後に、再び循環が悪化する状態。輸血と止血手技が必要となる可能性が高い。
- 安定が得られ、かつ持続する(responder):通常20%以下の出血にとどまり、止血術を必要としない。
初期輸液療法における血圧の指標
出血性ショックに対して、正常血圧を目標とした大量輸液は再出血を助長させ、生命予後を悪化させるとされている。このため、穿通性外傷、血管損傷、限局した実質臓器損傷などの場合で、かつ手術療法などにより確実な止血が行える場合には、止血操作が完了するまでは末梢動脈の拍動を触知し、意識レベルを維持できる程度の輸液量にとどめ、早期に輸血、止血術を開始することが望ましい。さらに最近では、鈍的外傷患者でも、止血術前の輸液量が少ないほうが予後がよいとの報告もある。血圧を目安とする場合、収縮期血圧80~90mmHgを目標にするのがよいとされる。
改訂第5版 外傷初期診療ガイドライン(JATEC)より引用 (注:現在は第6版が出版されています。)
輸液の投与経路
外傷患者の輸液路の第一選択は上肢です。骨盤や下大静脈損傷が疑われる場合には、下肢からの末梢路を避けることが望ましいです。少なくとも2本の太い末梢路(18G以上、できれば14~16G)を確保し、全開滴下(ボーラス投与)し反応をみます。末梢路確保が困難な場合は、骨髄内輸液路や中心静脈路確保が必要です。
敗血症性ショック
血管内容量減少のある敗血症患者の初期輸液
循環血液量を適正化することを目標とし、晶質液 30mL/kg以上を3時間以内に投与することが必要との意見がある。初期輸液の最中はバイタルサインを注意深く観察し、乳酸クリアランスや心エコーなどを用いて組織酸素代謝や血行動態評価を行いながら過剰な輸液負荷を避けることが重要である。
日本版敗血症ガイドライン2020より



昇圧剤の投与よりも晶質液の投与が最優先です。昇圧剤の第一選択はノルアドレナリンです。輸液の投与経路は、昇圧薬を必要とする不安定な状況下で集中治療室に入室するような患者さんであれば、マルチルーメンの中心静脈カテーテル挿入を考慮しましょう。
癒着性腸閉塞
輸液の内容は、絶食分は維持輸液、1日の腸液排液分は細胞外液補充液(乳酸加リンゲル)で補充します。
- 維持輸液
-
- 投与量:水分量は30-40ml/kg/日で計算するため、体格に合わせた日々変更のない総量となります。これを通常は24時間で投与します。
- 投与経路:維持輸液の糖濃度に合わせて選択します。末梢静脈栄養の範疇であれば末梢路、病状が改善せず1週間以上かかりそうな場合は、中心静脈栄養のための中心静脈路確保を考慮します。ショックの患者さんの急速な輸液と異なり、栄養輸液がメインですので、シングルルーメンのPICCで十分です。
- 細胞外液補充液
-
- 投与量:嘔吐物や経鼻胃管・イレウス管からの排液分を補います。腸管内に貯留してまだ排出されていない腸液も予測して補う必要があります(これは経験に基づくさじ加減ですね…)。1日分の排出量の補充は、心機能に問題がなければ必ずしも24時間持続投与でなくとも、間歇投与で問題がないことが多いです。
- 投与経路:メインで行っている維持輸液の経路の側管からで十分です。
- 1-2日目 維持輸液:ソリタT3 500ml×4本 80ml/hr (1本にサブビタン1A点混)、細胞外液補充液:ラクトリンゲル1000ml(40ml/hrで1日かけてもよし、2-4時間に1本ペースで側管から投与してもよし)
- 3-4日目 維持輸液:ビーフリード1000ml×2本 80ml/hr(1本にサブビタン1A点混)、細胞外液補充液:ラクトリンゲル1000ml(40ml/hrで1日かけてもよし、2-4時間に1本ペースで側管から投与してもよし)
- 5-6日目(この間に改善傾向になければ手術適応の可能性を意識し、中心静脈栄養を考慮した場合) 維持輸液:PNツイン1号 1000ml×2本 80ml/hr(1本目にマルタミン1A,メドレニック1A点混)+イントラリポス100ml/4hr、細胞外液補充液:ラクトリンゲル1000ml(40ml/hrで1日かけてもよし、2-4時間に1本ペースで側管から投与してもよし)
初期治療が奏効したかどうかの目安…利尿期への移行



輸液で循環血漿量が十分に補充されたかどうかを知る確実な指標はありません。慣習的には、急性期の尿量が、0.5~1ml/kg/hr以上確保されていればOKと考えています。
米国の外科医、ムーア先生が提唱した周術期の回復過程の4段階が知られています。手術に関わらずストレス侵襲を受けた生体では第1相目の反応を示し、手術や内科的治療が奏効していれば、無事第2相目に示される反応を示します。第2相では、これまでの輸液のうち結果的に体液として過剰となった分が尿として排出され、回収されるはずです。予想した時期に利尿期が来ない場合、術後合併症など新たな問題=新たなストレス侵襲が加わっていないかどうか、探索しなければなりません。
| 相 | 名称 | 期間 | 特徴 |
|---|---|---|---|
| 1相 | 傷害期 | 術後2-3日 | 外科的高血糖、循環血漿量減少、尿量減少、発熱 |
| 2相 | 転換期 | 術後3-5日 | 循環動態正常化、疼痛軽減、平熱、利尿期 |
| 3相 | 同化期(回復期) | 術後6日~数週間 | 組織新生(創傷治癒)、バイタルサイン安定、食欲回復 |
| 4相 | 脂肪蓄積期 | 第3相から数か月 | 体重増加、脂肪組織蓄積、月経・排卵再開(女性) |